
O pesquisador do Instituto de Psicologia (IPUSP) Allan Saffiotti, ao estudar os Centros de Atenção Psicossocial (CAPS) em sua tese de doutorado, apresentou uma nova definição para “território”: o entendimento dele como ethos. Allan pensou em um conceito que auxiliasse os profissionais da saúde mental em seus trabalhos diários. A ideia é enxergar o cuidado como uma ética, colocando-se como escuta para o outro.
O estudo presente na tese “Atenção em Saúde Mental a partir da noção de território: uma reflexão sobre os Centros de Atenção Psicossocial”, de 2017, concentrou-se nos CAPS em razão da tarefa que foi colocada a eles, desde a Reforma Psiquiátrica Brasileira (RPB) da década de 1970, de transformar os modos de relação entre loucura e sociedade – tendo sido escolhidos como o principal equipamento substitutivo ao hospital psiquiátrico.
Território como ethos
A proposta dos CAPS e da RPB, influenciada pelo movimento que ocorreu em Trieste, na Itália, foi cessar o cuidado que existia na saúde mental enquanto tutela e controle. De acordo com Franco Basaglia, psiquiatra italiano citado na tese, todo elemento desviante nas sociedades era mandado para o hospital psiquiátrico, não só o louco. A intenção da Reforma, então, foi romper com a supremacia da psiquiatria enquanto única detentora do saber sobre a loucura, modificando a cultura manicomial por meio de um cuidado que promovesse autonomia e movimento ao sujeito.
Segundo Allan, a ideia de “território” na saúde mental está ligada a essa concepção de promoção de vida, mas o pesquisador percebeu durante seu estudo que a palavra era usada de maneira polissêmica tanto por gestores quanto por trabalhadores. É um termo que não possui origem na Psicologia – e sim, na Etologia e na Geografia – e que foi apropriado por alguns teóricos da saúde, sendo utilizado, depois, em leis. Inclusive nelas, “território” apresenta mais de um significado.
Por vezes, a definição é “área de abrangência de um dispositivo”, pois equipamentos da saúde como os CAPS e as Unidades Básicas de Saúde (UBS) são regionalizados. Já em outros momentos, aparece como uma oposição entre dentro e fora: “trabalhar no território”, por exemplo, é fazer ações na rua, fora de instituições. Uma outra forma de enxergar “território” é como lócus em que se planeja e executa uma ação. Então, se há muitos diabéticos em determinada área, as práticas de saúde são pensadas considerando isso.
Para encontrar sua definição, Allan seguiu por dois caminhos no estudo: primeiro, descreveu sua experiência como profissional da saúde mental – ele trabalhou no Complexo Psiquiátrico do Juqueri e no CAPS Itapeva – para explicitar o lugar de onde estava analisando. Depois, fez uma escuta dos trabalhadores de CAPS. Acompanhou cinco grupos em quatro CAPS de diferentes regiões da cidade de São Paulo, baseando-se no Grupo Operativo, do psiquiatra Pichon-Rivière.
O Grupo Operativo é utilizado para unir pessoas em um determinado tempo e espaço, dando-lhes uma tarefa. A questão proposta por Allan foi: “Falem sobre como se trabalha neste CAPS considerando a política atual de saúde mental”. Ele evitou fazer perguntas diretas aos trabalhadores dos CAPS para não obter respostas formais ou decoradas. A partir de como eles realizavam o trabalho e do que chamavam de “território”, o pesquisador fez um diálogo entre as declarações deles, sua própria experiência profissional e as definições dos autores citados na tese. Dessa forma, chegou a sua noção de “território” como ethos.
Durante a pesquisa em campo, Allan constatou que um dos significados mais repetidos remetia à oposição entre “dentro e fora”, ou seja, o que definiria “território” seriam ações externas ao equipamento. Entretanto, para ele, essa é uma polarização falsa: o lugar importa, porque uma instituição sozinha não é promotora de movimento, mas também é possível haver controle na rua – capilarizando-0.
Dessa forma, sua definição buscou uma nova maneira de enxergar “território”, que é pensá-lo como “morada”. Para isso, o trabalhador da saúde mental tem de se colocar junto ao sujeito cuidado como uma escuta humana não classificadora, não ordenadora e não controladora. Historicamente, a saúde mental silenciou os sujeitos, que tiveram suas vontades e desejos negados. “Quando se classifica o outro em números e categorias, não se escuta ele”, diz Allan. “Não existe um único esquizofrênico que seja igual a outro”, por exemplo. É proposto, então, que no contato com o sujeito que se defina o que será feito para o seu cuidado, sempre considerando o que aquela pessoa quer e precisa. “Pensar o território como ethos é uma forma de construir um lugar no mundo junto ao sujeito e não por ele”, Allan explica.
O papel dos CAPS na Reforma Psiquiátrica Brasileira
Antes da Reforma, a assistência em saúde mental no Brasil era baseada majoritariamente em internações em hospitais psiquiátricos. Neles, muitos sujeitos morriam de fome, desidratação, frio, maus tratos e insolação, vivendo em ambientes desumanos e violentos. O movimento da Reforma veio para romper com esse tipo de “cuidado” disciplinador e excludente. “Não tinha cuidado, era depósito de gente”, afirma Allan.
A Reforma Psiquiátrica Brasileira emergiu em meio aos movimentos sociais da década de 1970 que lutavam por cidadania e pela redemocratização do país. As primeiras experiências substitutivas aos hospitais psiquiátricos começaram a surgir na década de 1980, e o CAPS foi uma dentre outras. O primeiro CAPS do Brasil, por exemplo, foi inaugurado em 1987, na cidade de São Paulo: Centro de Atenção Psicossocial Prof. Luís da Rocha Cerqueira, conhecido como “CAPS da Rua Itapeva”.

De acordo com o Ministério da Saúde, os CAPS são instituições de caráter aberto e comunitário destinadas a acolher pacientes com transtornos mentais, oferecendo-lhes atendimento médico e psicológico por meio de equipes multiprofissionais e transdisciplinares. Eles têm como principal objetivo estimular uma integração social, cultural e familiar no espaço da cidade no qual os sujeitos atendidos desenvolvem suas vidas cotidianas.
Escolhidos para ser o carro-chefe da Reforma no Brasil, os CAPS adquiriram um papel central nas políticas governamentais. Por meio da Portaria Nº. 336, de 2002, o Ministério da Saúde elegeu o “CAPS” como designação oficial das experiências substitutivas ao modelo hospitalocêntrico. Existem 2.209 CAPS no Brasil, segundo dados de 2015 do referido ministério, e eles são classificados em diferentes tipos de acordo com o tamanho e atendimento oferecido.

Entraves à verdadeira reforma
Um obstáculo ao tipo de cuidado proposto por Allan, porém, é a burocracia. “Não de hoje, a estrutura pública é fortemente burocrática, e os CAPS não romperam com isso”, afirma Allan. Ele pontua a lógica de produção existente na saúde pública e a hierarquização que faz com que os trabalhadores tenham de seguir regras sem sentido para o cuidado que estão buscando. Chega a eles como ordem, por exemplo, a determinação de que formem quatro grupos com seis pessoas por semana. A consequência é a inversão da demanda: o profissional não cria grupos para atender as necessidades das pessoas que está cuidando, mas porque precisa cumprir a exigência.
Além disso, outro entrave é a falta de tempo para uma escuta delicada. Segundo Allan, a maioria dos CAPS trabalha com sobrecarga. “Como eles foram escolhidos para ser o carro-chefe da Reforma, houve um super investimento e uma super responsabilização também”, explica. Há muitas pessoas para receberem atendimento e uma quantidade que não é suficiente para atender. Essa realidade é particularmente problemática porque o cuidado em saúde mental não possui respostas exatas. Os profissionais fazem apostas do que funcionará para determinado paciente e precisam revisá-las de tempos em tempos com o sujeito.
O estudo de Allan também concluiu que a rede de saúde ainda é incipiente e que os CAPS têm ocupado um lugar centralizado no cuidado oferecido aos sujeitos em sofrimento psíquico. “Quando [o atendimento] fica concentrado num ponto só, cria-se uma dependência e uma institucionalização de forma parecida com a que o hospital psiquiátrico fazia”, afirma Allan. Segundo ele, outras experiências substitutivas ao modelo hospitalocêntrico foram exitosas, mas não receberam tantos investimentos quanto os CAPS. Uma delas seria o Centro de Convivência e Cooperativa (CECCO), que não possui um caráter de saúde mental: é um local de convivência para a comunidade com o objetivo de integrar o sujeito à vida social.
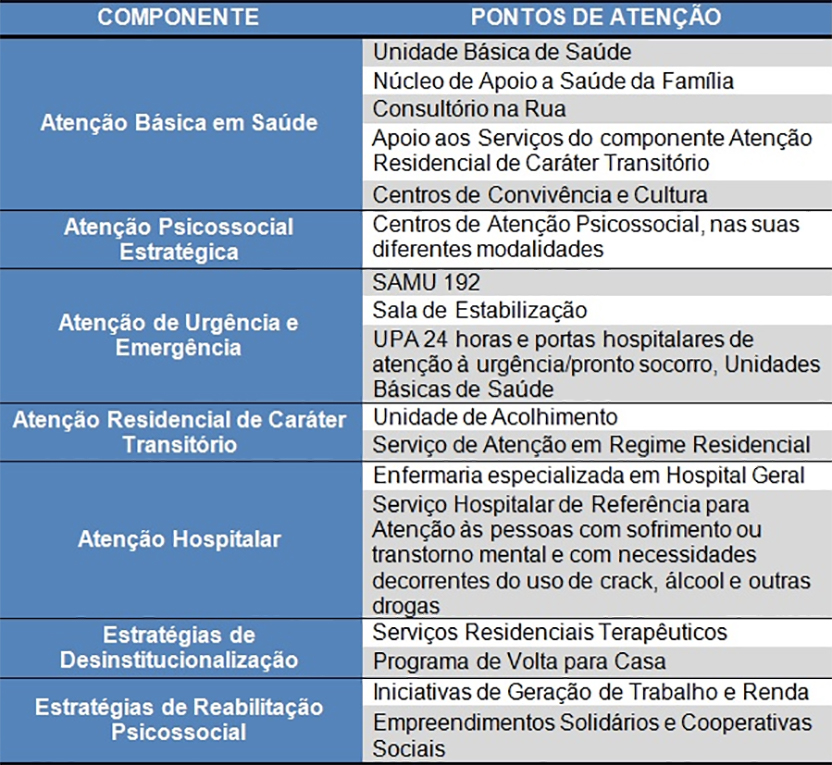
Para cessar essa política capscêntrica de concentração do cuidado nos CAPS, Allan acredita que é necessário diversificar, com mais equipamentos de saúde mental e também da assistência social, da cultura e dos esportes. Em 2011, a Portaria Nº. 3.088 instituiu a Rede de Atenção Psicossocial (RAPS) e, desde então, o governo federal vem aumentando progressivamente o investimento em serviços de saúde mental, mas, como lembra Allan, esse é um processo bastante demorado.




Sobre o artigo que Allan postou, condidero-o extremamente ilustrativo da nossa realidade em equipamentos voltados aos cuidados em saúde mental.
Sabemos que muito pode ser realizado.Resta-nos lutar para que haja muita conscientização,tanto popular quanto dos órgãos de políticas em saúde, em prol de um trabalho que seja eficaz e efetivo.